Urologie fonctionnelle – Urologie de la femme
L’urologie fonctionnelle est une sous-spécialité de l’urologie qui traite les dysfonctionnements vésico-sphinctériens. Elle concerne les femmes comme les hommes, mais concerne en particulier des pathologies spécifiquement féminines comme les prolapsus génitaux (descentes d’organes) et l’incontinence urinaire féminine.
Notre service assure :
- Des consultations spécialisées dans ce domaine
- La réalisation de bilans urodynamiques (examen évaluant le fonctionnement vésico-sphinctérien)
- Des réunions de concertation pluri-disciplinaire au cours desquelles sont discutés les dossiers des patients pour assurer un consensus de prise en charge
- Une prise en charge multi-disciplinaire, avec une équipe élargie comprenant des urologues, des gynécologues, des chirurgiens digestifs, des radiologues
La chirurgie, si elle est nécessaire, sous toutes ses formes : cures de prolapsus par voie vaginale ou abdominale (promontofixation), bandelettes sous-urétrales, ballonnets péri-sphinctériens, sphincter artificiel, neuromodulation sacrée, toxine botulique intra-vésicale…
L’incontinence urinaire
L’incontinence urinaire est une perte involontaire d’urine dont se plaint le patient ou la patiente. Elle touche aussi bien les hommes que les femmes.
L’incontinence urinaire est une pathologie fréquente qui augmente avec l’âge. De nombreux facteurs de risque la favorisent : grossesses et accouchements, ménopause, obésité, efforts de poussée répétée, sport de haut niveau, certains aliments, apports hydriques trop élevés, chirurgie prostatique, …
On distingue principalement deux types d’incontinence, qui peuvent être associés :
- Incontinence urinaire d’effort : lors d’une activité physique (marche, course) ou d’un effort (toux, changement de position…)
- Incontinence urinaire par urgenturie : envies soudaines et impérieuses d’uriner accompagnées de fuites.
D’autres types d’incontinence existent, plus rares : incontinence par regorgement (rétention urinaire avec évacuation involontaire du trop-plein), énurésie, fistule urinaire.
Le diagnostic de l’incontinence est clinique (interrogatoire et examen physique). Cependant un bilan complémentaire peut être demandé, et comprendre par exemple : un calendrier mictionnel, un pad-test (pesée des protections pour évaluer la quantité de fuites), ECBU, échographie urinaire, bilan urodynamique, …
Le traitement premier de l’incontinence à l’effort ou par urgenturie est la correction des facteurs de risque, associée à de la rééducation pelvi-périnéale.
D’autres mesures pourront être entreprises selon le type d’incontinence : médicaments, stimulation nerveuse (tibial postérieure ou neuromodulation sacrée), injections de toxine botulique dans le muscle de la vessie, bandelette sous-urétrale (TVT ou TOT), sphincter urinaire artificiel, etc.
Documents d’information et fiches de l’Association Française d’Urologie :
- Neuromodulation des racines sacrées pour troubles urinaires
- Toxine botulique : injection dans la paroi vésicale pour le traitement de l’incontinence urinaire par urgenturie
- Bandelette sous urétrale par voie rétropubienne (TVT)
- Bandelette sous urétrale par voie transobstruratrice (TOT)
- Ballonnets latéro-urétraux
- Sphincter urinaire artificiel
Le prolapsus génital (descente d’organes)
Le prolapsus correspond au glissement des organes pelviens vers le bas par le vagin. Il est lié à un relâchement des tissus de soutien des organes pelviens.
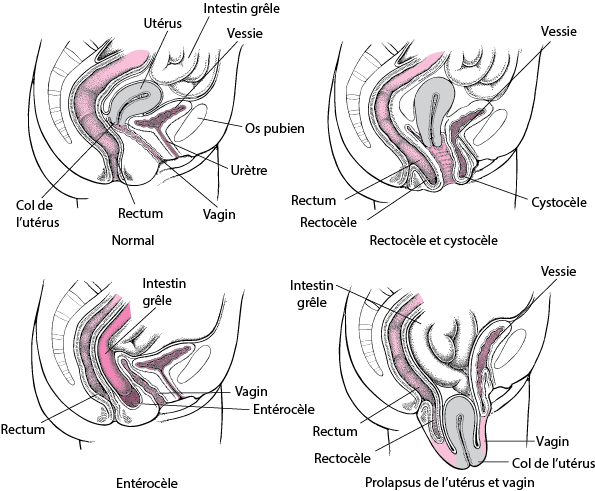
Il touche 30 à 50% des femmes, tous âges confondus.
Ses facteurs de risque sont : âge, grossesses et accouchements, ménopause, obésité, poussée abdominale (lors de la miction ou de la défécation), toux chronique…
Le prolapsus peut concernant un ou plusieurs organes : vessie (cystocèle), utérus (hystéroptose) et le rectum (rectocèle).
Le symptôme principal est la sensation d’une boule vaginale plus ou moins extériorisée, ou d’une pesanteur pelvienne. En fonction de l’organe extériorisé, d’autres symptômes peuvent s’y associer : difficultés à uriner ou à aller à la selle, impériosités mictionnelles, fuites urinaires. Les douleurs sont plus rares.
Le diagnostic est uniquement clinique (interrogatoire et examen physique). Un bilan complémentaire peut être nécessaire selon les situations : imageries, bilan urodynamique par exemple.
Beaucoup de prolapsus ne sont pas gênant et ne nécessitent pas de traitement.
La prise en charge de première intention associe la correction des facteurs de risque modifiables, la rééducation pelvi-périnéale, et l’utilisation d’un pessaire.
Le pessaire est un dispositif en silicone inséré et maintenu dans le vagin pour en soutenir les parois, et empêcher la descente des organes. Il est mis en place par votre urologue qui vous apprendra à l’utiliser. Il peut être porté au long cours en suivant certaines précautions, ou servir de traitement d’attente avant une chirurgie.
Si ces mesures ne sont pas suffisantes ou satisfaisantes, il est possible de corriger le prolapsus par une chirurgie réparatrice. Celle-ci peut se faire :
- par les voies naturelles (voie vaginale)
- par chirurgie abdominale coelioscopique (instruments et microcaméra insérés par de petites incisions) avec utilisation d’un tissu synthétique de renfort des tissus.
Suite à la polémique médiatisée 2018 sur l’utilisation des prothèses synthétiques de renfort en raison des risques de complications (douleur, infections notamment), la Haute Autorité de Santé a récemment publié une liste des prothèses autorisées, et qui ont fait la preuve scientifique de leur sécurité pour les patientes.
Documents d’information et fiches de l’Association Française d’Urologie